CPAP(シーパップ)による治療が対象となるは、主に「睡眠時無呼吸症候群(SAS)」の様々な症状に悩まされる人たちです。在宅での治療が可能ですが、どのような症状に対して、治療効果が期待できるのでしょうか。
睡眠時無呼吸症候群は、一言でいえば「睡眠中に呼吸が止まってしまう(=無呼吸になる)」というものです。一般的にも、Sleep Apnea Syndromeの頭文字をとって、「SAS」という略称で呼ばれています。
本人や周りの人にも分かりやすい症状として、睡眠中の「いびき」があります。周りの人が気を付けて見ていると、1回の睡眠時間中に数回、息が止まって見えたり、ひときわ大きないびきをかくことがあります。しかし、「いびき」も重要ではあるのですが、診断基準としては「睡眠中に呼吸が止まる、あるいは呼吸が非常に弱くなってしっかり換気ができていない」と思われる状態が、どれだけ観察されるのかが問題となります。
SASであるかどうかを判断するためには、自覚症状だけではなく、客観的にどのような症状がみられるのかも重要です。医療機関に行くとまずは「問診」で、いびき、夜間の頻尿、日中の眠気、起床時の頭痛などの症状がみられるかを伝えます。これらの症状が当てはまる場合、睡眠時の呼吸状態を調べる検査を行います。

睡眠時の呼吸状態を観察したとき、上記のようにSASに特徴的なさまざまな症状があり、さらに無呼吸低呼吸指数(AHI)※1が5以上になると、SASであると診断されます。また、AHIの数値データにより、SASの中でも軽症、中等症、重症に分けられます。
● 軽症:AHI = 5~15
● 中等症:AHI = 15~30
● 重症:AHI = 30以上
※1 無呼吸低呼吸指数(AHI)とは:1時間あたりの無呼吸と低呼吸を合わせた回数、睡眠ポリグラフ検査で分かる
睡眠時の呼吸状態や、いびきの有無などは、自分では分かりにくい(自覚しにくい)ため、同居する家族がいる場合は、家族からの客観的な評価も検査や診断の目安となります。一人で生活している場合でも、日中の眠気や起床時の頭痛などは、やはり診断の目安となる症状です。
これらの症状も、日常的にみられる場合と、疲労が強いときに時々みられる場合とでは、診断に影響する場合があります。しかし、充分な休養のあとでも症状がみられる、あるいは症状がみられるときが増えてきたなど、気になる状況があるならば、専門医へ相談してみると良いでしょう。
SASには、大きくわけて3つの病態があります。
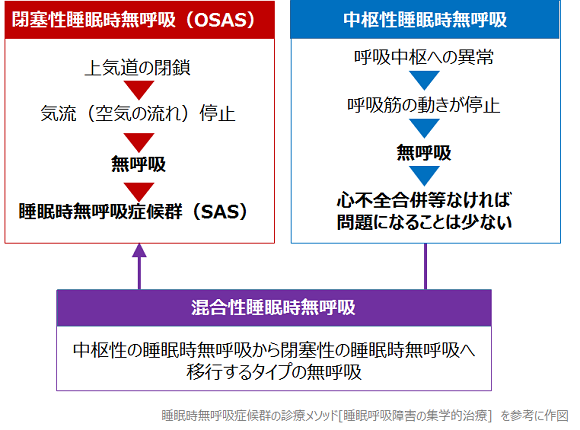
このうち、患者さんの数がもっとも多いのは閉塞性睡眠時無呼吸(OSAS)です。ここでは、OSASの病態を元に、そのメカニズムをみていきましょう。
SAS(OSASを含む)は、何らかの理由により気道(空気の通り道)が狭くなる、あるいはごく短時間でも閉じてしまうことで起こります。
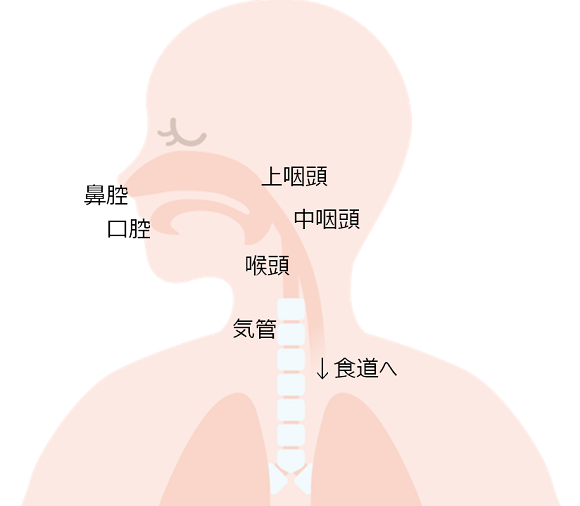
一言で「気道」といっても、鼻(または口)から肺までの間には、いくつかの臓器がつながっています。
まず、鼻や口から吸いこまれた空気は、上咽頭(または中咽頭)を通り、喉頭を通るときに(食道ではなく)気管へ選択的に入っていきます。そして気管支を通り抜け、左右の肺まで届きます。この過程のどこかで、何らかの原因により、空気が通れるほど十分に気道が開いていない場合に、無呼吸(あるいは低呼吸)となります。
気道が狭くなる(あるいは閉じてしまう=閉塞する)メカニズムは、それほど難しくありません。
気道を拡げようとする力と、気道を閉じようとする力の、バランスが悪くなるのです。
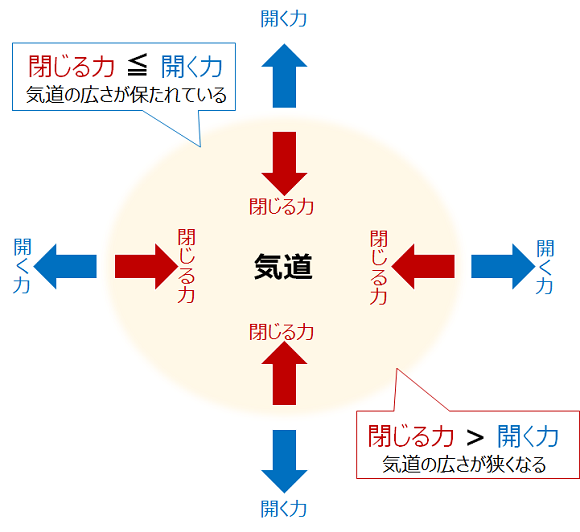
気道を閉じようとする力と、気道を開こうとする力、バランスが保たれているうちは良いのですが、何らかの原因で閉じる力が開く力を上回った場合、気道は閉じて(閉塞して)しまいます。
問題は、気道を閉じる力が強くなる原因がどこにあるのか、ということです。
SASは一般的に
● 肥満により、首・喉まわりに脂肪が多くついている
● 扁桃肥大(アデノイド)などにより気道が狭くなっている
● アルコール摂取などで筋肉がゆるむ
などが原因であると考えられています。
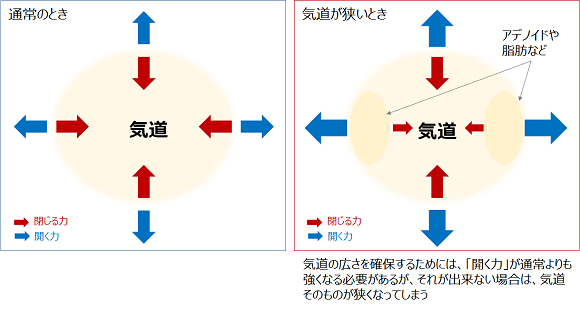
また、肥満ではなく、アデノイドなどの気道をふさぐような原因が無いにもかかわらず、気道が狭くなる人がいます。
気道の周りには、舌根(舌の付け根)、口蓋垂(いわゆる「のどちんこ」)などにより、喉や上気道が狭くなっていることがありますが、骨格とその中におさまっている臓器の大きさのバランスにより、気道が閉塞して(狭くなって)しまう人がいます。
元々骨格が大きい、顔や頭の周りを含めた部分が大きい人であれば、少しくらい太ったとしても、骨格に対する脂肪の量は少なくなりますから、気道そのものを狭くするほどの問題にはならないことが多いでしょう。一方で、元々顔や頭の周り、アゴの骨格が小さい人の場合はどうでしょうか。
たとえ増えた脂肪の量が少なくても、気道は周りの脂肪で圧迫されて狭くなります。すると、十分な空気の流れを確保するために、「気道を開く力」が、太る前よりもずっと強くなる必要があります。しかし、気道の周りにある筋肉は自分で鍛えることはできませんので、結果的には気道のスペースが狭くなってしまうのです。
ところで、SASの治療法の一つである、CPAPですが、これを使わなかったらどうなるでしょうか。
CPAPがSASに対してどのような仕組みで十分な空気を取り込んでいるのかは、前回の記事でお伝えした通りですが、物理的に狭くなってしまった気道に対し、十分な空気を送り込むことで、睡眠中の無呼吸や低い換気を防いでいます。
もし、SASであるにも関わらずCPAPを使わなかったら、気道のスペースは狭いままで、十分な空気を体の中に取り込むことができません。この状態が長く続いてしまうと、次のような合併症がみられるようになります。
● 循環器系の疾患
>高血圧
>多血症
>不整脈
>狭心症や心筋梗塞
>心不全
● 脳血管疾患
>脳梗塞
>脳出血
● メタボリックシンドローム
>肥満
>高血圧症
>耐糖能異常(糖尿病への第一歩)
● 精神疾患
>抑うつ状態
>性格の変化
>過眠
これらの合併症や、それに伴う症状が続くと、やがて行動や認知の障害として、仕事上の能率低下、知的能力の低下、注意散漫、記憶障害などがみられるようになります。
また、突然死(致死性不整脈、狭心症や心筋梗塞など)の原因ともなるのです。
もちろん、SASの治療には、CPAP以外の方法もあります。例えば、肥満が原因ならばダイエットをして脂肪を減らすことが必要ですし、眠っているときの姿勢に気を配る(側臥位で眠る)ことも必要です。また、アデノイドなどが気道を塞いでいる場合はこれを切除する手術も、治療法には含まれます。
このほかには、口腔内治療装置とよばれる器具をつけて眠ることで、下顎を前方に引き出すようなアゴの形を維持できるようになり、睡眠中の呼吸を維持することができるようになります。
さらに、睡眠障害を引き起こす別の病気がある場合には、そちらの治療が重要となることもあります。
しかし、SASに対する治療法として最初に検討されるのは、やはりCPAPです。
特にAHIが30を超えるような重症例では、CPAPが第一選択(最初に、有効性が高いと考えられる治療法)となります。
実際にCPAPを導入する際には、タイトレーションと呼ばれる検査により、CPAP療法における個人ごとの適切圧を測定する必要があります。実際にはかかりつけ医と相談しながら、適切圧を調べていくことになります。
CPAPは、睡眠時無呼吸症候群(以下、SAS)が進行することで必要となる、眠っているときの呼吸をアシストする機器です。
では、CPAPを使用する人、SASに成りやすい人は、どういう人なのでしょうか。
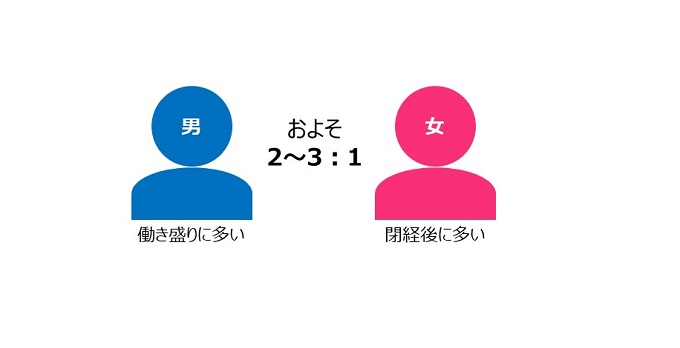
・SASになりやすい人 男女比はあるのか。
SASは、成人男性の3~7%、成人女性の2~5%に見られます。
男性の場合は、働き盛りとされる40~50歳くらいの年代で、有病率が高くなる傾向にあります。一方の女性は、閉経後の発症率が高いとされており、その原因としてホルモンバランスとの関係が指摘されています。女性ホルモンは、呼吸中枢に働く作用をしているとされており、閉経によって女性ホルモンが減少すると、SASを発症しやすくなると考えられています。
SASは、肥満との関係が強いといわれています。肥満によって首周りに脂肪が沈着することで、上気道が狭くなりやすいと考えられているためです。
しかし、肥満の人が必ずSASになるとも限らず、むしろ日本人の場合は肥満ではない「明らかな痩せ体型」の人であっても、SASを発症したケースが報告されています。
では一体、どのような体型がSASを発症しやすいのでしょうか。
例えば、生まれつきの顔の形態で、小顔であり顎が小さい場合や、短頸(首が短い)の場合、などが挙げられます。また、下顎が後退している場合も舌根が後退しやすく、咽頭腔を自らの舌で狭めてしまうためSAS、になりやすいとされています。
さらに年齢を重ねている、あるいは肥満が原因となり咽頭周囲の筋肉がたるむことも咽頭腔を狭めてしまうため、SASになりやすくなります。
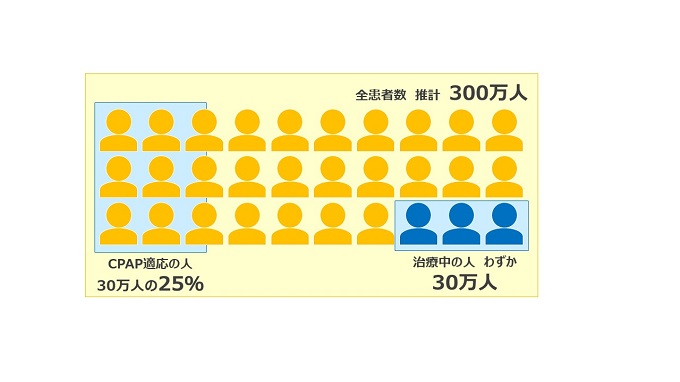
SASは、2012年時点で300万人を超える患者がいるとされています。しかし、その中で治療を受けているのはわずか30万人。有病者のおよそ10%にしかなりません。
また、CPAP治療適応の患者は、SAS患者のおよそ25%とされています。早期にCPAP治療を開始し、継続する期間が長いほど、その後の生活に大きな変化をもたらすことが、過去に行われた研究で明らかとなっています。
さまざまな研究により、SASになりやすい病気というものが分かってきています。
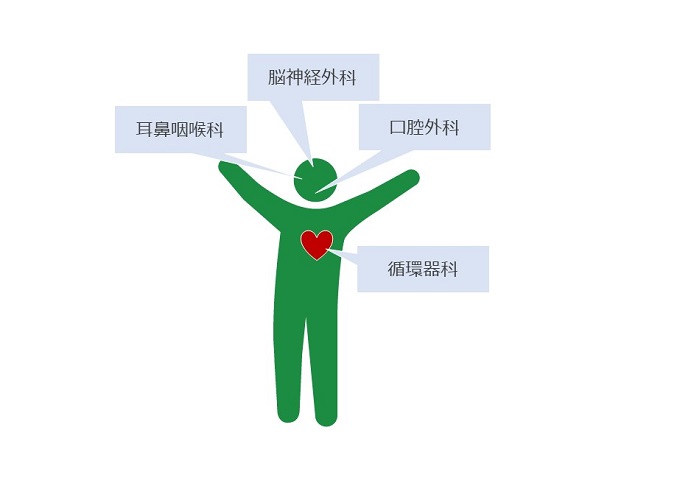
それぞれの診療科ごとにご紹介します。
耳鼻咽喉科の領域では、扁桃肥大やアデノイド肥大、鼻のポリープ、鼻アレルギー、慢性副鼻腔炎などにより、空気の通り道である咽頭腔が狭められて起こるといわれており、これは小児のSASに多い理由でもあります。しかし、仮に小児期にこれらの症状がみられていたにもかかわらず、無治療で経過してきた成人でも、これらの病態が原因で発症したと考えられるSASのケースが多く見られています。
また、鼻中隔湾曲や下鼻甲介肥大と言った鼻腔の形態異常も空気の通りが悪くなり、SASとの関連性があることが示唆されています。
口腔外科の領域では、口蓋垂、軟口蓋低位、舌が特別大きい巨舌症などが挙げられます。これらの病態により、口の中での空気の通り道が狭められてしまうことで、SASを発症しやすくなるとされています。
SASであると循環器系の病気を併発しやすい、または悪化しやすいとされています。
これは前述のような、口腔内あるいは気道のところで「空気の通り道が狭くなっている」タイプ、いわゆる閉塞性と呼ばれるものです。この場合は、循環器系の病気を併発したり、悪化させることがあります。
しかし、SASには「中枢性」といわれるタイプがあります。これは、口腔内あるいは気道周囲に異常がないものの、脳の中枢に異常をきたしていることによって、睡眠時に無呼吸となるタイプです。
特に心不全へ罹患歴がある方や、心機能が低下しているという場合には、この中枢性のSASが起こりやすいとされています。
上記同様に、脳卒中の既往歴がある場合は、中枢性のSASが起こりやすいとされています。
また、脳卒中の場合は合併症として、喉の筋肉に麻痺を起こす可能性もあります。両側の反回神経マヒを起こすと気道が狭窄しやすく、SASが起こりやすくなります。
また、神経分野の疾患では、多系統萎縮症(シャイドレーガー症候群)などで、気道が狭窄してしまうため、SASになりやすいとされています。
では、SASが起こりやすい生活習慣や薬剤についてみてみましょう。
アルコールの摂取は、顎周りの筋肉を弛緩させてしまうため、寝ている状態では気道を閉塞させやすくなってしまいます。特に深酒、寝酒には注意が必要であるとされています。
睡眠薬は本来、睡眠中の呼吸状態には影響を及ぼさないお薬です。
しかし、ベンゾジアゼピン系睡眠薬(トリアゾラム、エスタゾラム)では、睡眠中の呼吸状態が悪化する危険性が示唆されています。
一方、筋弛緩作用がない非ベンゾジアゼピン系の睡眠薬(ゾルピデム)にも、問題は無いとされています。また、メラトニン受容体作動薬も筋弛緩作用がないため、SASとの関連性としては、安全性が優れているといわれています。
SASは成人だけではなく、小児にも発症する病気です。
小児のSASは、新生児期から思春期までどの年齢でも発症する可能性はありますが、学齢期前(=幼児期)が最も多いとされています。
小児のSASの原因として最も多い肥満を伴わず、上気道の閉塞が原因である場合の発症ピークは3~6歳、肥満を伴う場合の発症ピークは、9歳以降となります。
参考
一般社団法人日本呼吸器学会
http://www.jrs.or.jp/modules/citizen/index.php?content_id=42
慶応義塾大学病院医療情報サイト
http://kompas.hosp.keio.ac.jp/contents/medical_info/presentation/201009.html
小児SAS
https://www.jstage.jst.go.jp/article/shonijibi1980/26/1/26_82/_pdf
健康寿命延長による日本経済の活性化 27頁
http://accj.paradigm.co.jp/documents/2015WP_JPN_CHPT5.pdf
SASについて 仙台厚生病院
http://www.sendai-kousei-hospital.jp/hospitalCalendar/admin/data/file/file20110719112433_44aa2.pdf
東京医科大学病院
http://hospinfo.tokyo-med.ac.jp/shinryo/jibi/disease/s001/9/description.html
国立循環器病センター循環器情報サービス
http://www.ncvc.go.jp/cvdinfo/pamphlet/general/pamph101.html#m4
書籍 SASの診療メソッド
参考資料
一般社団法人 日本呼吸器学会 呼吸器の病気 睡眠時無呼吸症候群(SAS)
http://www.jrs.or.jp/modules/citizen/index.php?content_id=42
帝人ファーマ株式会社 SASとは
http://www.teijin-pharma.co.jp/zaitakuiryou/cpap/cpap01_03.html
書籍
睡眠時無呼吸症候群の診療メソッド-睡眠呼吸障害の集学的治療-
2016年9月10日発行 初版第1刷 著者:佐藤公則 発行:株式会社中外医学社
ENTONI No.191 2016年4月 全日本病院出版会

当サイトは売上金の一部をチャリティーとして寄付しています。
