CPAP(シーパップ)とは、主に「睡眠時無呼吸症候群」に対する治療法の一つです。在宅で続けることができ、現在、欧米各国や日本で広く普及している治療法だといわれています。
CPAP(シーパップ)は、睡眠時無呼吸症候群(Sleep apnea syndrome :SAS)に対する治療法の一つで、在宅患者さんでも行えるとして保険適用となりました。保険の対象となるのは、鼻マスク式のCPAP装置(nasal CPAP装置)を使用した治療です
CPAPの装置本体は、15㎝から20㎝角くらいの立方体の中に、すっぽり収まるくらいのサイズです。これに、空気を送り続ける専用のチューブ、鼻にあてるマスクを接続して、使用します。
CPAPの日本語訳は「持続陽圧呼吸療法」です。専用の医療機器を用いて、圧力をかけた空気を鼻から気道(空気の通り道)に持続的に送り込むことで気道を広げ、睡眠中の無呼吸(呼吸が止まってしまう状態)を防止します。
「持続陽圧呼吸療法」ではありますが、常に一定の圧力で空気を送り続ける場合と、無呼吸の状態を察知して自動的に空気の圧力が増す場合と、2つのパターンがあります。どちらの呼吸方法(設定)が良いのかは、患者さんの状態により、主治医がその設定方法と設定圧を決めます。
CPAPによる治療を行うことになると、長い期間、持続して行う必要があります。CPAPは、SASの根本的な治療ではありませんので、CPAPを続けたからといって、SASが完治するわけではありません。SASの根治(こんち:根本から治ること)を望むのであれば、その原因を取り除くための治療法を選択する必要があります。
しかし、CPAPによる治療は、在宅でも続けられること、基本的には眠っている間に治療を続けることができるというメリットがあります。
例えば、風船を膨らませるときのことを想像してみてください。
風船が膨らんだ状態を、肺まで空気が入っている状態とします。ある程度膨らませた風船の口の部分をしばってしまうと、それ以上、風船の中に空気を入れることができず、風船の空気を抜くこともできません。これが、睡眠時無呼吸症候群(SAS)の人が眠っているときの気道(空気の通り道)の状態です。
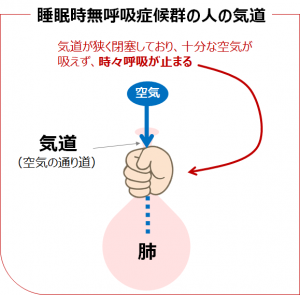
この状態が続くと、上手く呼吸を続けることができず、時々、無呼吸の状態になります。無呼吸の状態が長く続く、あるいは短い時間でも1回の就寝中に何度もくり返すようになると、体の中では、上手なガス交換※1が行われなくなり、酸素が不足している状態(低酸素血症)、なおかつ二酸化炭素が過剰になった状態(高二酸化炭素血症)になります。すると、本人は就寝しているつもりでも十分な睡眠と休息が取れなくなってしまい、日中に眠気が残るだけではなく、全身への大きな負担を強いられていることになります。
※1 肺において、口や鼻から取り込んだ酸素と、血液中の二酸化炭素と交換し、体にとって不要となった二酸化炭素を呼気(吐き出す空気)とともに、体の外へ出す働きのこと。
CPAP(シーパップ)を一言で説明するなら、大気中よりも少し高い圧力(陽圧)の空気を、鼻や口から送り続ける治療法です。こうすることで、気道(空気の通り道)は、常に少し開いた状態となります。
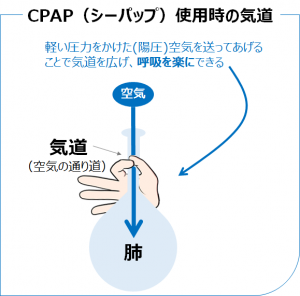
気道が閉塞せず、ある程度の広さを確保できていれば、風船の中(肺)にたまった空気は自然と外へ流れ出るようになります。また、軽い陽圧の空気を送り続けることで、新しい空気を常に肺へ届けることができます。新鮮な酸素を、取り込みやすくできるのです。
こうすることで、肺におけるガス交換を正常化し、体の中の酸素と二酸化炭素のバランスを整えることができるようになります。この状態が維持できれば、しっかりと睡眠をとることができ、日中の眠気が残らなくなります。
CPAPは前述の通り、SASの根治療法ではありません。その代り、在宅で続けることが出来る治療であり、痛みなどの苦痛が少なく、患者さん自身への負担が少ない治療法といえます。
CPAPによる治療を続けていると、軽く陽圧となった空気が通ることで、気道(空気の通り道)にスペースを確保しながら、気道の内側に相当する「やわらかい組織」を、強制的に押し開くことになります。こうすることで患者さんは、鼻からのスムーズな呼吸ができるようになります。
CPAPを使うと、多くの患者さんは使い始めた日から「いびき」をかかなくなります。それまでにない深い眠りにつくことができ、朝はすっきり目覚めるようになるでしょう。昼間の眠気も軽くなります。人によっては「昼間の眠気」が消えてしまうこともあります。
SASが重症化した患者さんでも、CPAPによる治療を続けていると、CPAPを使わなかった患者さんよりも長生きをする可能性があることが分かっています。少し古いデータですが、1978年から1986年にかけて、カナダやアメリカなどで15歳以上の男性385人を対象として行われた研究結果があります。この研究では、全被験者(ひけんしゃ:研究対象となった人たち)385人のうち、246人が無治療の閉塞型睡眠時無呼吸症候群(OSAS)の患者さんでした。
結果として、AI(Apnea Index、無呼吸指数:1時間あたりの無呼吸の回数)が多い人、基準としては無呼吸が1時間に20回以上になる人たちの方が、調査期間後に亡くなっている方の数が多かったことが分かりました。また、AIが20回を超える人ほど、5年後、8年後の生存率が悪かったことも分かっています。
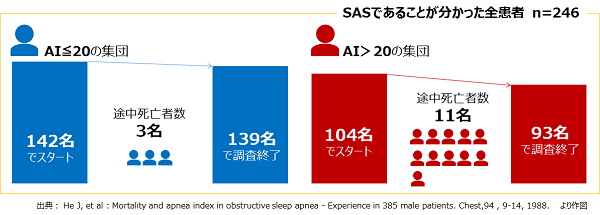
つまり、1時間のうちの無呼吸回数が少なくなるほど、長生きできる可能性が示されていることになります。
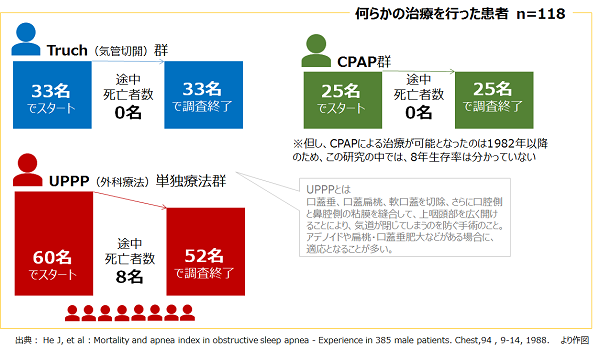
また、重症度が高い睡眠時無呼吸症候群(SAS)の場合、何の治療も行われなければ、数年後には死亡するリスクが高くなりますが、何らかの治療を続けていれば、長生きできる可能性があることも、この研究で分かりました。
またこの研究では、被験者を年代に分けて、5年後、8年後の生存率についても考察しています。それによると、50歳未満の人たちのうち、AI(無呼吸指数)>20、つまり1時間あたりの無呼吸の回数が20回以上だった人たちは、AI(無呼吸指数)≦20、1時間あたりの無呼吸の回数が20回よりも少なかった人たちより、死亡率が高かったことが分かっています。
この研究が行われたころには、CPAPによる治療が一般的ではなく、むしろ研究を行っている期間中に選択できるようになった治療法といえます。そのため、この研究結果の中では、CPAPによる8年生存率は導き出されていません。
しかし、当時は一般的だったと考えられる「気管切開術」の治療成績と、CPAPの治療成績は変わらないことが示されました。現在ならば、CPAPがSAS治療の第一選択(一番最初に考慮される治療法)ですから、これを利用して睡眠時の無呼吸状態となる回数を少なくすることで、長生きできる可能性がある、ということです。
CPAPを途中でやめてしまうと、睡眠中の無呼吸回数が必然的に増えてきます。CPAPによる治療を始める前と、同じ状態まで戻ってしまうのです。
すると、SASによる体の不調に再び悩まされることになります。
CPAPを途中でやめることで、睡眠時1時間あたりの無呼吸指数が高くなる可能性があり、さらに前述の研究結果を考慮するならば、その後の生存率にも影響するかもしれません。また、SASはいくつかの生活習慣病との関連も分かってきています。例えば、糖尿病、高血圧、脳卒中、虚血性心疾患などです。
睡眠時無呼吸症候群(SAS)の要因として「肥満」がありますが、肥満はこれらの生活習慣病とも密接に関連しています。
睡眠時無呼吸症候群(以下、SAS)は、働き盛りの人が発症しやすいにもかかわらず、自覚症状が日常生活には影響しにくい側面があるため、ついつい治療せずに放っておいてしまう人もいるようです。しかし、SASは放っておくと、とても怖い病気。今回は、SASの治療の必要性についてお伝えします。
SASの患者さんの中でも、CPCPによる治療対象となるかどうかは、睡眠中に行う「睡眠ポリグラフ検査」の結果によって判断されます。この検査の結果、1時間当たりの低呼吸と無呼吸を併せた回数である「無呼吸低呼吸指数(AIH)」が20以上となり、日中の眠気など自覚症状が認められる場合に、CPAPの治療対象となります。
AIH20以上の患者さんは、予後が不良で明らかに寿命が短いという報告が多くみられることから治療の対象として確立されていますが、AIH20以下であっても自覚症状がある場合は治療の対象となります。
SASの治療が必要とされる最大の理由は、合併症と予後にあります。SASは入眠中にさまざまな影響によって上気道が狭窄されることで、無呼吸や低呼吸の状態が続きます。
すると、血液内に十分な量の酸素がとりこまれなくなり、酸素が少なくなる低酸素血症や、二酸化炭素がうまく吐き出されずに体内に蓄積されてしまう高炭酸ガス血症を引き起こし、循環器系に影響を及ぼします。
さらに、呼吸ができない(あるいは呼吸しにくい)ことに対する努力呼吸が見られるようになります。すると、胸腔内圧が低下し、これもまたさまざまな疾患を引き起こす原因となってしまうのです。
それからもう一つ、睡眠の質への影響もあります。睡眠不良が続き十分な量の酸素が取り込まれずにいると、脳は覚醒反応を示してしまい、レム睡眠とノンレム睡眠のサイクルで行われてきた睡眠のサイクルに乱れが生じ、睡眠の質が低下するのです。結果的に、精神的なさまざまな障害を引き起こす可能性がでてきます。
特に、SASと循環器疾患の関係性の報告は多く、SASの患者は循環器障害を合併する可能性が高いとされています。少し詳しくみてみましょう。
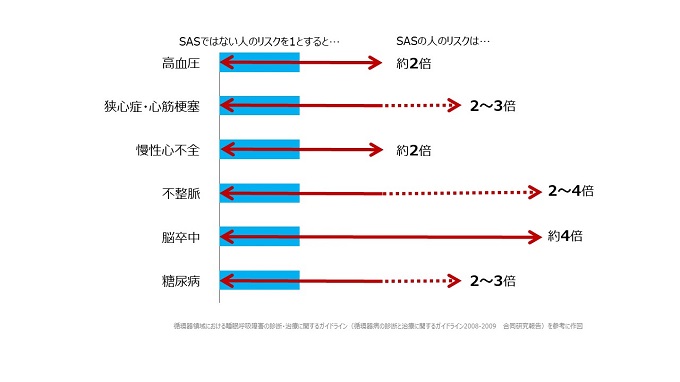
たとえ循環器疾患にかかる他のリスクが無かったとしても、SASの影響だけでこれだけの合併症リスクがあがるのです。しかし、適切なSASの治療をしていれば、これらのリスクを軽減し、死亡率も健常人と同等にまで引き下げることができるのです。
また、SASによる「昼間の眠気」が思わぬ事態を引き起こす可能性もあります。
2003年に山陽新幹線の車掌が居眠り運転をし、所定の停止位置より手前で急停止するという事故がありました。詳しい検査の結果、この車掌はSASであったと診断され、社会的にも大きな話題となりました。幸いにもこの時は、大事故には至らなかったものの、SASの症状によってたくさんの人を傷つける事態に発展しかねないため、治療は必要であるといわれるのです。
中には、SASを治療なしで治したいと考える方もいるかもしれません。しかしこれは非常に難しいのが現実です。
仮に、「あなたのSASの原因は肥満である」などと明確である場合は、ダイエットで肥満を解消すれば解決できる可能性があるかもしれません。しかし、ただやみくもに減量をすればいいというわけではなく、リバウンドも視野に入れ、ダイエットを行うたびに呼吸機能評価を行う必要性も出てきます。
また、肥満以外の原因がある場合は、原疾患の治療を行わなければならないことがあります。つまり、治療せずに自分の力で完治するというのは、かりに軽度のSASであっても、現実的ではないと考えられます。
睡眠時無呼吸症候群の治療をしなかった時に考えられる健康上のリスクにはさまざまなものが挙げられます。
そのリスクを様々な診療科の観点より見ていきます。
米国の呼吸器学会では、SASの患者は「肺炎のリスクが上昇するという」見解を示しています。研究者によると「SASを有する患者は、喉から肺への誤嚥を生じやすく、その結果、肺炎を起こしやすくなる可能性がある」との仮説を立てています。さらに、睡眠障害は免疫系を弱らせることから、SASの患者さんは、より多くの肺炎リスクにさらされている可能性があると指摘されています。
SASにおいて最も合併する可能性が高い分野です。
例えば、高血圧や不整脈、心筋梗塞や狭心症などの虚血性疾患は特にかかりやすくなります。特に高血圧とSASの関連性は深く
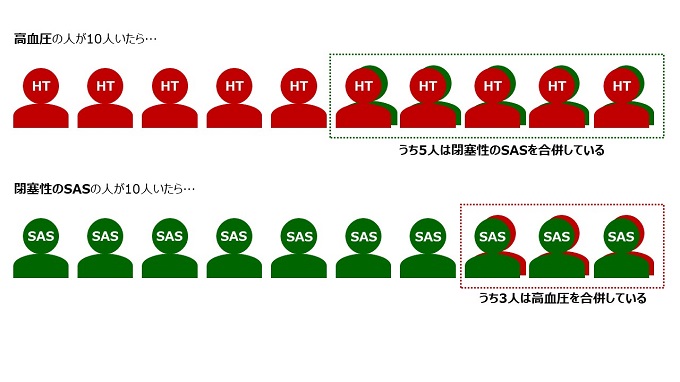
SASの中でも「閉塞性」と分類された人のうち50%もの人が高血圧を合併
高血圧の人の中のうち30%もの人が「閉塞性」のSASを合併
であることが分かっています。
また、これら以外にも睡眠時の無呼吸による胸腔内圧の低下や、夜間の低酸素によって「多血症※1」となるリスクも研究されています。
※1 多血症 : 血液に含まれる赤血球量が増加する状態で、脳梗塞や心筋梗塞などの原因になる可能性が指摘されている病気です。
精神分野
睡眠の質が低下することにより、過眠症やうつ、抑うつ状態、仕事の作業能率の低下、注意散漫などの病態がみられるようになります。特に「抑うつ状態」を合併する頻度が高いという報告があります。
脳卒中
近年、SASと脳疾患の関連性に関する研究結果が、いくつか報告されています。睡眠時の無呼吸状態により血管系に負担をかけていることや、SASによる血圧上昇に伴い脳血管障害を発症するという報告があり、現在も研究が進められているところです。
また、これらの疾患を含めた「突然死」のリスクが、SASにはあります。SASは、突然死を引き起こす「心血管系疾患の病態」を悪化させることや、心臓に近い動脈系に呼吸状態が乱れることによって内圧をかけてしまうことから、起こりうるリスクとして捉えられています。
SASの症状として一番分かりやすいのは「いびき」です。いびきは、自分だけではなく一緒に就寝する家族にも分かりやすい病態でもあります。
たかがいびきと侮ることなく、睡眠中のいびきが続く場合、あるいは「時々止まるようないびき」であるならばすぐに、SASではないか、治療が必要かどうか、専門医による診察と検査を受けましょう。
参考資料
一般社団法人日本呼吸器学会
http://www.jrs.or.jp/modules/citizen/index.php?content_id=42
国立循環器病研究センター
http://www.ncvc.go.jp/cvdinfo/pamphlet/general/pamph101.html#m2
https://www.m3.com/open/clinical/news/article/200259/
上記の英語版http://www.chestnet.org/News/Healthcare-News/2014/03/Sleep-Apnea-May-Increase-Risk-of-Pneumonia-Study-Says
東京医科大学八王子医療センター
http://hachioji.tokyo-med.ac.jp/midori/midori.php?gid=75
鉄道機関における睡眠時無呼吸症候群対策
http://www.iatss.or.jp/common/pdf/publication/iatss-review/35-1-04.pdf
九州大学病院睡眠時無呼吸センター
http://sleep.hosp.kyushu-u.ac.jp/aboutSAS.html
脳卒中治療ガイドライン2009
http://www.jsts.gr.jp/guideline/038_039.pdf
中外医学社 睡眠時無呼吸症候群の診療メソッド
一般社団法人 日本呼吸器学会 呼吸器Q&A Q32 CPAP(シーパップ)とはどのような治療法ですか?
https://www.jrs.or.jp/uploads/uploads/files/disease_qa/qa_32.pdf
帝人ファーマ株式会社 SASとは
http://www.teijin-pharma.co.jp/zaitakuiryou/cpap/cpap01_03.html
He J, et al : Mortality and apnea index in obstructive sleep apnea – Experience in 385 male patients. Chest,94 , 9-14, 1988
http://journal.chestnet.org/article/S0012-3692(16)39896-8/fulltext
耳鼻咽喉科サージセンターちば 睡眠時無呼吸症候群の診断と治療 SASとは?
http://www.chiba-sas.jp/sas.html
書籍
睡眠時無呼吸症候群の診療メソッド-睡眠呼吸障害の集学的治療-
2016年9月10日発行 初版第1刷 著者:佐藤公則 発行:株式会社中外医学社
ENTONI No.191 2016年4月 全日本病院出版会

当サイトは売上金の一部をチャリティーとして寄付しています。
